高度生殖補助医療(ART)について
ARTとは、体外受精や顕微授精など、もっとも高度な不妊治療です。
適応は以下の通りです。
- 一般不妊治療を一定期間継続し妊娠に至らなかった場合
- 両方の卵管が閉じている場合
- 高齢のため治療期間が限られている場合
- 男性不妊の場合(受精に必要な精子量がない、または運動性を持ってないなど)
ARTは卵子と精子を採取し、体外で受精させ(体外受精)、培養して順調に分割した受精卵(胚)を子宮内に移植(胚移植)し、着床・妊娠を促す医療です。以下の2種類の方法があります。
[標準体外受精/IVF] 採取した卵子を、洗浄した精子を含む培養液の中に入れて受精させる方法
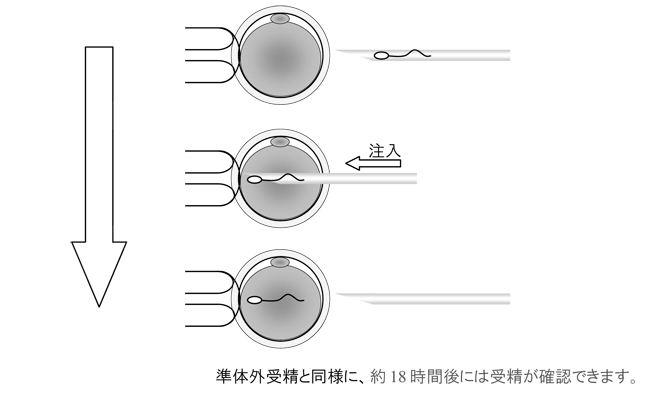
[顕微授精/ICSI]
顕微鏡の下で卵子に直接精子を注入し、授精させる方法
1.体外受精の流れ
排卵誘発
複数の成熟卵を得るため、排卵誘発剤を用いて卵巣を刺激します。卵子を包んでいる卵胞を成熟させることで、卵子はともに成熟します。さらに採卵の前に排卵しないよう、排卵をコントロールする薬を併用します。卵胞の直径が17-18mmになったところで、卵胞の成長に比例するエストロゲン値を検査し、卵胞の成熟度を確認します。最後に、卵子を最終的に成熟させるため、hCG製剤を投与して排卵を促します。
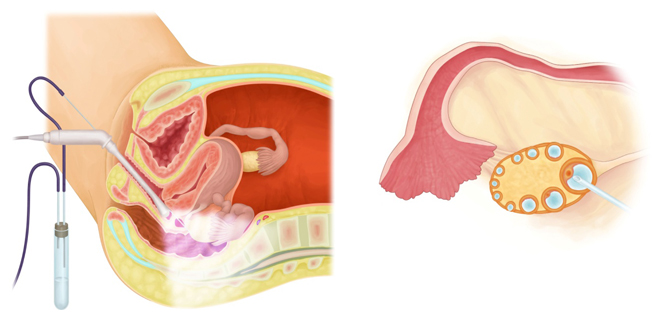
採卵
経腟超音波で卵胞の位置を確認しながら、採卵針で腟側から卵巣内の卵胞を穿刺し、卵胞液ごと卵子を吸引します。
ご主人は採卵に合わせて精子を採取します。来院できない場合は、ご自宅で採精したものを持参いただくことも可能です。
卵子の回収
採卵により採取された卵胞液から、顕微鏡下で卵子を探し回収します。
回収した卵子は、培養液で満たしたシャーレに移し、さらに培養器(インキュベーター)内でより成熟度の高い卵子へ前培養します。
<図:MSD (株) ファティリティ.jpより引用>
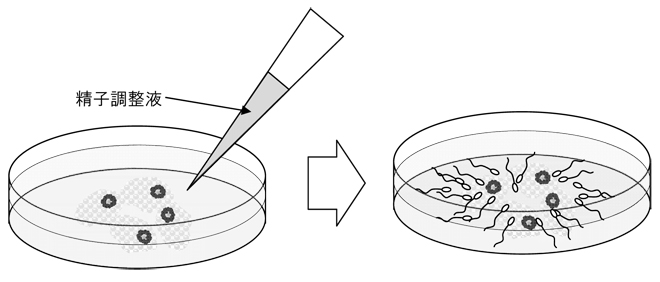
精子の調整 (媒精)
採取された精液は30分間室温に置き液化させます。液化とは、射精直後は粘性のあった精液が、液状に変化することをいいます。
その後、遠心分離させることで不純物を除去し、精子だけを集め、さらに活動性のある精子を選別します。
受精
=標準体外受精 (IVF)=
培養器内で培養していた卵子に、精子調整液を加え一緒に培養します。
その後、精子が自らの運動能力によって卵子の中に侵入し、約18時間後には受精が確認できます。
2.顕微授精
適応は以下の通りです。
- 精液検査で極端に精子数が少ない、または精子の運動性が低いなど、卵子への侵入が困難と考えられる場合
- 精子・卵子ともに異常がないように見えても、前回の体外受精において受精しなかった場合
顕微授精にはいろいろな方法がありますが、現在はICSI(卵細胞質内精子注入法)が主流となっています。この方法は、ごく少数の生存精子があれば実施可能です。
まず採卵後に培養器内で培養していた卵子の周りに付着している細胞を除去し、卵子の成熟度合いを観察します。(未熟な卵子は精子を注入しても受精が起こらないため)
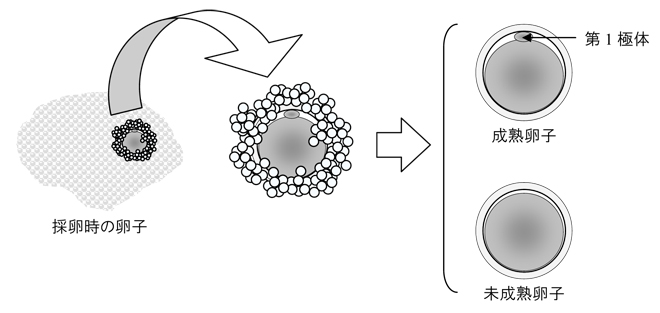
観察後、精子調整液から運動性が高く、形態の良好な精子を細いガラス針に吸引し、直接成熟していた卵子の中に注入します。
3.培養
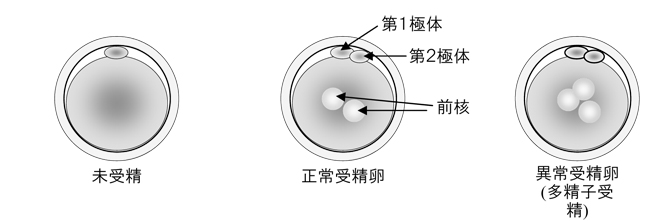
標準体外受精または顕微授精を行ったのち、受精が成立した卵は、翌日に受精の証である2つの前核が観察されます。
前核のない未受精卵や、前核が3つ以上ある多精子受精卵のような異常受精卵(卵子に複数の精子が入ることにより発生します。)は、その後の培養、胚移植には適しません。
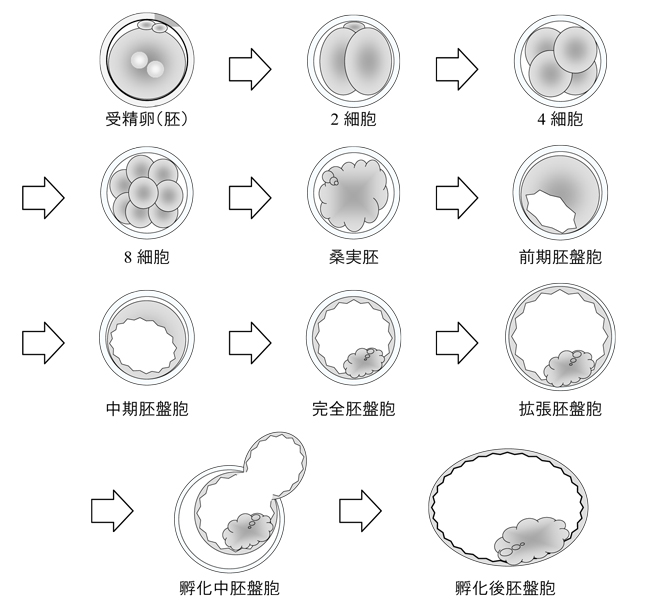
さらにその翌日には、受精卵(胚)は2~4つの細胞に分割し、その翌日には6~8つの細胞に分割します。一般にこの卵割が均等できれいな胚が妊娠しやすいと言われています。
4.胚移植
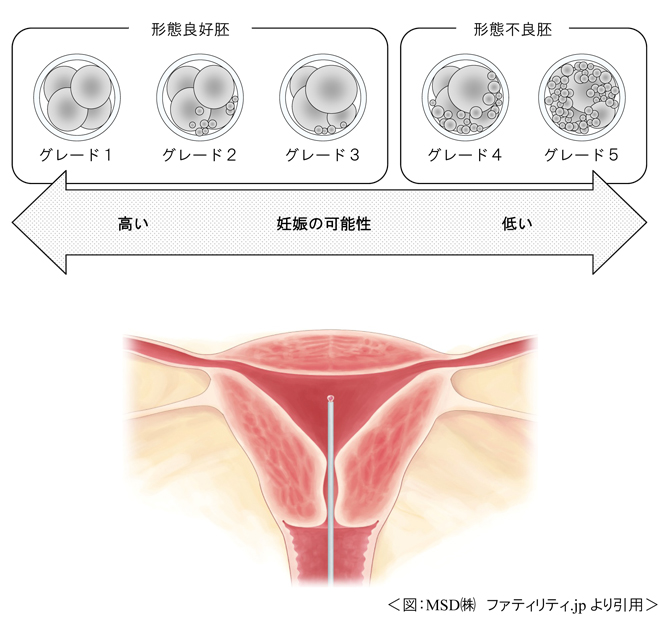
2~8分割した胚を細くソフトなチューブに少量の培養液とともに吸引し、移植胚の入ったチューブを頸管より子宮内に挿入して子宮内に注入します。
現在、胚移植に供する胚は原則1個、最大2個(患者様の年齢や反復不成功などの限られた条件によって)までと限定しています。2個以上の胚移植を行った場合、多胎妊娠になる確率が上がり、出産までの間に多くのリスクを伴います。周産期医療は進歩しましたが、双胎(ふたご)以上の場合、必ずと言っていいほど切迫流産や切迫早産となります。ほとんどのケースで30週以前の早産となり、産児の死亡や、助かっても重度の障害を残す危険性が増えます。
このような理由から、より安全に出産をしていただくために、移植胚数を2個までとすることが妥当と考えております。
5.胚の凍結保存と、融解胚移植
凍結保存
胚移植後、他にも胚が残る場合(余剰受精卵)は、その胚を凍結保存することが可能です。通常、状態の良い胚は採卵後5~6日目に胚盤胞と呼ばれる状態へと変化します。
しかし成長の悪い胚は胚盤胞になることなく成長が止まってしまいます。不良好な胚を凍結保存することは、妊娠の可能性の低い胚移植を行うことになり、患者様の負担につながります。
よって、当クリニックでは移植後に残った胚をさらに2~3日追加培養し、胚盤胞になった胚のみを凍結しております。
また、重症の卵巣過剰刺激症候群(OHSS資料1)になりそうな場合、胚移植を中止します。その場合、すべての胚を追加培養し、得られた胚盤胞を凍結して別の周期に胚移植し、OHSSの重症化を予防します。
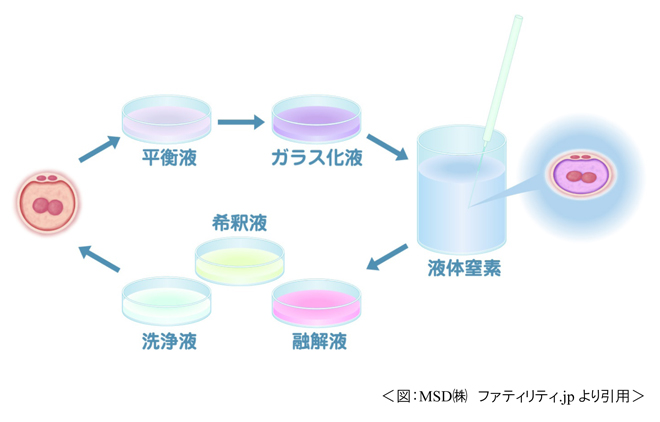
融解胚移植
胚移植後に妊娠しなかった場合、次回以降の周期に凍結胚を融解し移植することができます。
ただし、凍結あるいは融解の段階でまれに壊れる胚もあり、胚移植を行えない場合があります。
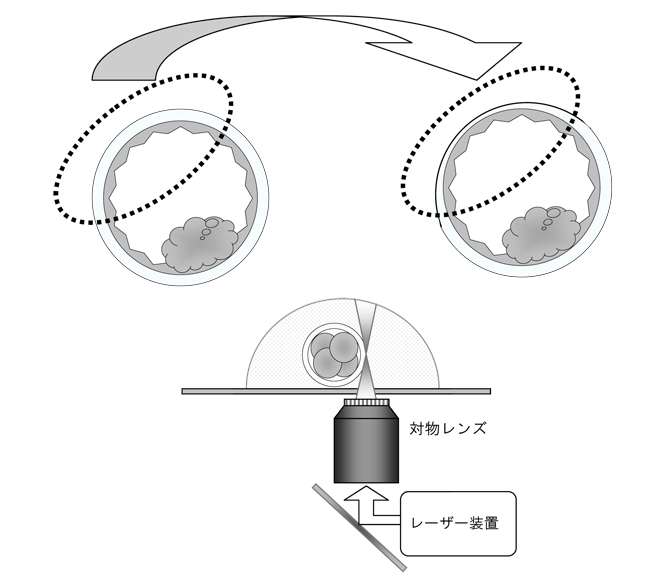
6.アシステッド ハッチング(孵化補助術):AHA
受精卵が胚盤胞まで発育すると、着床する寸前に胚の周囲を取り巻く透明帯から脱出します(孵化)。これは、鶏の卵から雛が孵るのに似ています。もし、透明帯が厚かったり固かったりすると孵化ができずに、受精卵は子宮内膜に着床することができません。そこで、レーザーや薬品を使用して、予め透明帯を破いたり、薄くしたりして着床を促進する方法に孵化補助術(AHA)があり、広く行われています。
胚移植反復不成功例や、透明帯が肥厚している症例、高齢による透明帯硬化の疑いのある症例、胚凍結による透明帯質的異常の疑いのある症例などに有効と考えられています。
しかし、一方でAHAにより一卵性双胎が増加するとの報告もみられるため、上記のように孵化が困難とみられる症例にのみ施行しています。
AHAにはいくつもの方法がありますが、当クリニックではレーザー法を用い、レーザーを照射して透明帯円周の1/4程度を薄くする方法を行っております。
この方法は、細胞のDNA障害を起こしにくく、安全性が高いと考えられています。